Questa guida copre tutto il necessario per iniziare a creare e deposito crediti di assicurazione secondaria all’interno SimplePractice. Di seguito troverai le informazioni su:
- Aggiunta di un client secondario di assicurazione
- Creazione di una secondaria di reclamo di assicurazione
- l’Immissione di informazioni correttamente il file secondario pretendiamo
- la Lettura di un SimplePractice pagamento report o Spiegazione dei Benefici (EOB)/Elettronica, Rimessa Consigli (ERA)
- Archiviazione secondaria di reclamo di assicurazione
- Aggiunta di una secondaria di assicurazione di pagamento
Nota: Per ulteriori dettagli sul secondario comune pretendiamo che i rifiuti e i passi che si possono adottare per risolvere, vedere richiesta Comune rifiuti: Cosa significano e cosa si dovrebbe prendere.
Aggiunta dell’assicurazione secondaria di un cliente
Se il cliente ha un’assicurazione secondaria e si prevede di presentare reclami secondari o registrare pagamenti di assicurazione secondaria in SimplePractice, è necessario prima aggiungere la propria assicurazione secondaria al proprio profilo.
- Accedere al profilo del cliente e fare clic su Modifica > scheda Fatturazione e assicurazione.
- Clicca +Informazioni di assicurazione.
- In Tipo di assicurazione, selezionare Assicurazione secondaria.
- Compila tutte le altre informazioni pertinenti e, quando possibile, carica i lati anteriore e posteriore della carta di assicurazione del cliente. Vedere caricamento della carta di assicurazione di un cliente per ulteriori informazioni.
- Fare clic su Salva.
Creazione di un reclamo assicurativo secondario
In SimplePractice, è possibile creare un reclamo secondario solo dopo aver creato correttamente un reclamo primario. Crea Secondaria pulsante non viene visualizzato sul primario del reclamo, a meno che il cliente ha assicurativo secondario sul file e fino a che la principale richiesta è in una qualsiasi delle posizioni di seguito:
- Scaricati
- Ricevuto
- Accettata
- Pagato
- Negato
- Deducibili
Se il tuo principale richiesta è in uno dei due stati, vedrete Creare Secondaria Pretendiamo appaiono sui primaria pretendiamo:
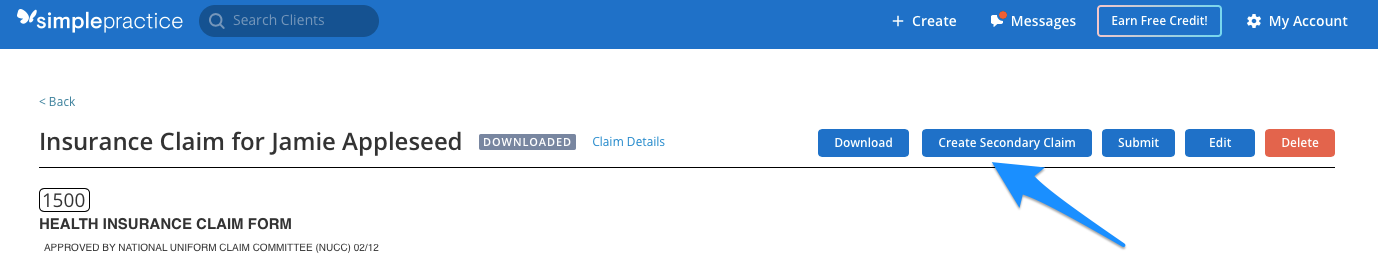
Facendo clic sul pulsante Crea reclamo secondario, verrà generato un nuovo reclamo secondario con le informazioni sull’assicurazione secondaria del cliente inserite nel modulo di reclamo.

Inserimento delle informazioni per archiviare correttamente un reclamo secondario
Per archiviare correttamente un reclamo secondario all’interno di SimplePractice, è necessario un reclamo primario che è stato elaborato correttamente dal pagatore. Ciò significa che il credito primario è stato dato uno status di rivendicazione finalizzato di pagato, Negato, o deducibili.
Nota: Il reclamo in SimplePractice non deve necessariamente riflettere lo stato pagato, negato o deducibile in quanto sarà possibile creare e presentare un reclamo secondario quando il reclamo primario si trova in uno degli stati di reclamo elencati nella sezione precedente di questa guida, ma per presentare con successo un reclamo secondario elettronicamente, è necessario che il reclamo principale sia finalizzato ed elaborato dal pagatore principale.
Se il tuo reclamo si trova in uno di questi stati finalizzati, avrai bisogno di una spiegazione dei benefici (EOB) o di un consiglio di rimessa elettronica (ERA) dal pagatore o di un rapporto di pagamento SimplePractice per completare i passaggi successivi.
Importante: è necessario disporre delle informazioni sulla rimessa per la richiesta primaria prima di presentare richieste secondarie in SimplePractice. Se non sei iscritto per ricevere i rapporti di pagamento e non hai accesso all’EOB o all’ERA, dovrai contattare il pagatore principale e richiederne uno da inviare via posta/fax o vedere se hanno un portale online per recuperare i consigli sulle rimesse online.
Utilizzando il report EOB, ERA o payment primario, è necessario elencare le informazioni di rimessa necessarie sul reclamo secondario per elaborarlo correttamente. Queste informazioni vengono utilizzate dal pagatore secondario per elaborare il reclamo al tasso appropriato. Senza elencare queste informazioni, il pagatore secondario non sarà informato di come il pagatore primario ha elaborato il reclamo. Le informazioni richieste sono dettagliate di seguito:
- Assicurazione primaria importo pagato
- Responsabilità residua del cliente
- La data in cui è stato ricevuto il rapporto EOB, ERA o pagamento
- Rettifiche, che sono più comunemente suddivise in:
- Obbligo Contrattuale (CO)
- L’obbligo contrattuale principale motivo di codice che userai sarà di 45 (carica supera quota di pianificazione/massima ammissibile o contratto/legiferato tassa accordo)
- di competenza del Paziente (PR)
- Deducibili (codice 1)
- Coassicurazione (codice 2)
- Co-pay (codice motivo 3)
- Obbligo Contrattuale (CO)
Suggerimento: Per ulteriori regolazione dei codici motivo, vista questa lista. Se non sei sicuro o vuoi verificare prima di inviare la richiesta secondaria, contatta il nostro team di successo.
La sezione successiva va in come identificare ogni pezzo di informazioni all’interno del vostro EOB, ERA, o rapporto di pagamento.
Lettura di un rapporto di pagamento SimplePractice o Spiegazione dei benefici (EOB)/Electronic Remittance Advice (ERA)
Esempio di rapporto di pagamento:
Se sei iscritto per ricevere rapporti di pagamento, una volta che il pagatore ha terminato l’elaborazione di un reclamo, invierà un rapporto di pagamento al tuo account SimplePractice delineando lo stato finalizzato del reclamo.
guarda l’esempio di pagamento report di seguito e potrai vedere tutte le informazioni necessarie per file di una proprietà secondaria indicata in blu:
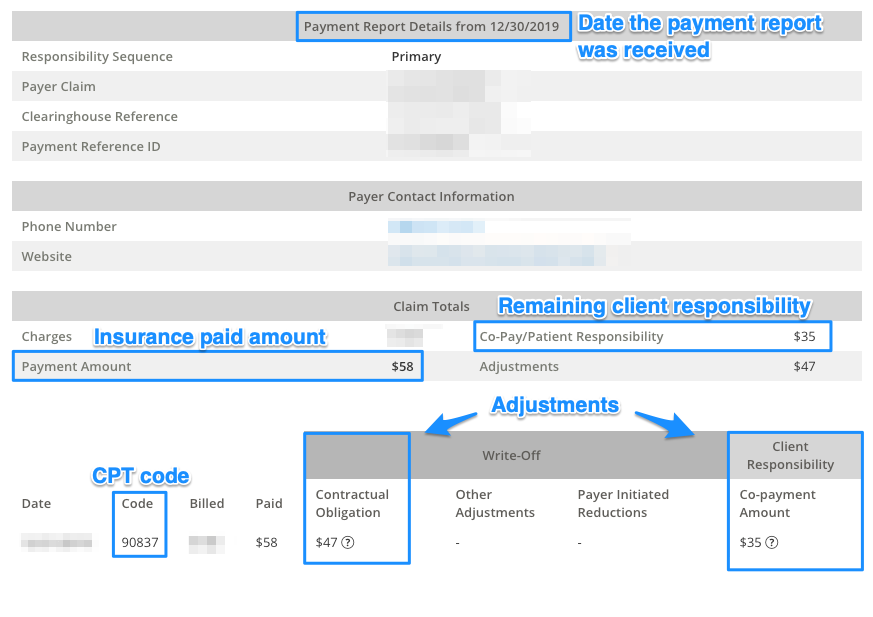
- assicurazione Primaria importo pagato – $58
- Rimanendo la responsabilità del cliente – $35
- Data di pagamento rapporto è stato ricevuto – 02/18/2020
- Regolazioni sono come segue:
Per visualizzare le eventuali rettifiche, passando il cursore sopra ? icona. Questo mostrerà il codice motivo tra parentesi:
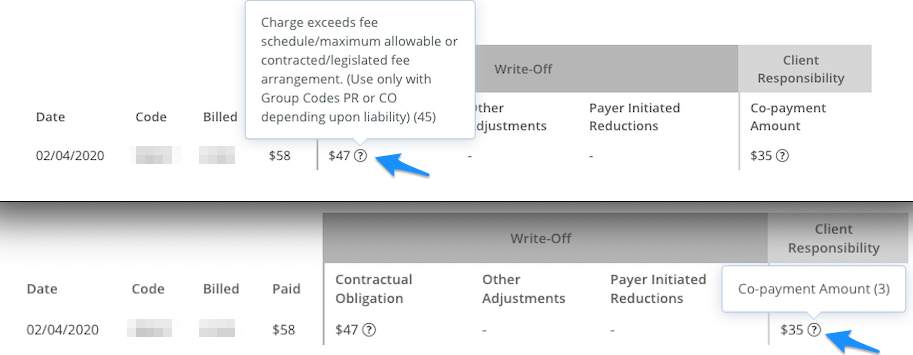
Obbligo contrattuale:
- Codice di Gruppo – CO
- Codice Motivo – 45
- Quantità – $47
di competenza del Paziente:
- Codice di Gruppo – PR
- Codice Motivo – 3
- Quantità – $35
Esempio EOB:
Se non siete iscritti a ricevere il pagamento dei rapporti, si dovrebbe ricevere un EOB per posta o per via elettronica di ricezione Epoche attraverso un fornitore on-line di un portale o attraverso un’altra stanza di compensazione.
Importante: la formattazione per EOBs/ERAs può variare da pagatore a pagatore. Se hai problemi a distinguere le informazioni necessarie su un EOB/ERA, contatta il pagatore principale per aiutarti a chiarire le informazioni di cui hai bisogno. Puoi anche scrivere nel nostro team assicurativo e saremo felici di contattare la nostra clearinghouse per aiutarti a identificare le informazioni necessarie.

- Assicurazione pagato importo – $15.92
- Responsabilità cliente rimanente – $87.25
- Data EOB è stato ricevuto-04/07/2020
- Rettifiche sono i seguenti:
- Obbligo Contrattuale
- Codice di Gruppo – CO
- Codice Motivo – 45
- Quantità – $36.83
- di competenza del Paziente
- Codice di Gruppo – PR
- Codice Motivo – 1
- Quantità – $83.27
- Di competenza del paziente
- Codice di Gruppo – PR
- Codice Motivo – 2
- Somma di $3.98
- Obbligo Contrattuale
Una volta identificate le informazioni necessarie per presentare correttamente un reclamo secondario, la sezione successiva di questa guida descrive dove elencare queste informazioni nel modulo di reclamo secondario avanzato.
Presentazione di un reclamo assicurativo secondario
Se il reclamo primario che stai utilizzando per creare un reclamo secondario ha un rapporto di pagamento, tutte le informazioni necessarie verranno compilate automaticamente nel modulo di reclamo secondario. Quando crei un reclamo assicurativo secondario, noterai alcuni aggiornamenti a due caselle specifiche:
- Riquadro 8:

- Scatola 24:

Nota: Si prega di lasciare vuota la casella 29, al momento della presentazione di reclami secondari elettronicamente in SimplePractice, la nostra clearinghouse ha consigliato di lasciare vuoto questo campo.
Se la richiesta secondaria viene automaticamente compilata con le informazioni del rapporto di pagamento principale, è necessario verificare che tutte le informazioni siano corrette e nelle caselle appropriate utilizzando le informazioni apprese dalla sezione precedente e i dettagli seguenti. Se utilizzi un EOB o un’ERA per compilare il modulo di richiesta secondario, consulta i dettagli riportati di seguito per verificare il corretto posizionamento delle informazioni EOB/ERA primarie.
Nella casella 8, inserire le due informazioni nei rispettivi campi:
- L’importo totale pagato per l’attestazione primaria nel campo Paid field
- La responsabilità totale del cliente rimanente nel campo Remain Amount
Nota: alcuni pagatori richiederanno il numero di attestazione pagante dell’attestazione primaria nel campo Claim Control No. Se ricevi un rifiuto che indica “Numero di controllo della richiesta di altro pagatore-Richiesto” nel messaggio di rifiuto, aggiorna la richiesta secondaria per includere il numero di richiesta del pagatore della richiesta primaria nella casella 8. Il numero di richiesta del pagatore può essere trovato sul rapporto di pagamento o EOB.
Nella casella 24, inserire il resto delle informazioni nei rispettivi campi:
- 1 bis:
- La quantità di assicurazione pagato per la data del servizio Pagato $$ campo
- La Quantità sarà sempre 1
- data in cui hai ricevuto il EOB, EPOCA, o di pagamento di report nel Adj campo Data
- 1b:
- Inserisci il fatturato di codice nel CPT/HCPCS campo
- Se il credito è stato addebitato con un modificatore, inserire il modificatore(i) nel Mod campo
- 1c:
- Immettere tutte le regolazioni nei rispettivi campi con una quantità di 1
Dopo aver confermato che tutte le informazioni sono corrette, fare clic su Invia.
Aggiunta di un pagamento assicurativo secondario
Quando si riceve il pagamento da un pagatore assicurativo secondario, il processo di aggiunta del pagamento non è diverso dall’aggiunta manuale di un pagamento assicurativo da un pagatore primario.
- Passare alla scheda Fatturazione del cliente e fare clic su Aggiungi pagamento assicurazione.

- Nella pagina Aggiungi pagamenti assicurativi, effettuare le seguenti regolazioni:
- Dal menu a discesa Pagatore, selezionare il pagatore secondario corretto.
- Sotto Alloca pagamenti agli appuntamenti di seguito:
- Filtra l’intervallo di date per la data dell’appuntamento.
- Selezionare il client corretto dal menu a discesa Client.
- Una volta trovato l’appuntamento, è possibile selezionare il metodo di pagamento compreso, il numero di assegno o filo, e l’importo pagato dall’assicurazione.
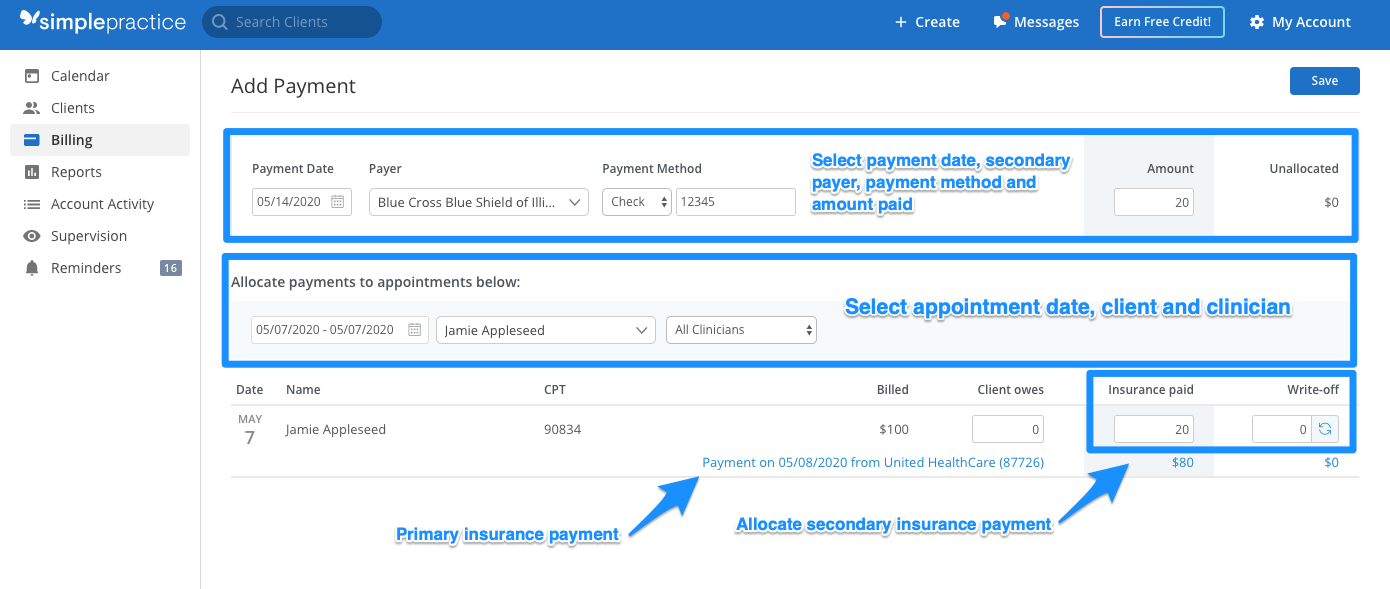
Se la responsabilità del cliente cambia per l’appuntamento dopo aver ricevuto il pagamento dell’assicurazione secondaria, è possibile aggiornare l’importo dovuto dal cliente e assegnare il pagamento dell’assicurazione secondaria alla colonna Assicurazione pagata. Se rimane un importo non pagato che deve essere cancellato, dovrai calcolare manualmente l’importo e inserirlo nel campo Write-off.