Esta guía cubre todo lo que necesita para comenzar a crear y presentar reclamaciones de seguro secundarias dentro de SimplePractice. A continuación encontrará la información sobre:
- Agregar el seguro secundario de un cliente
- Crear un reclamo de seguro secundario
- Ingresar información para presentar un reclamo secundario con éxito
- Leer un informe de pago práctico simple o Explicación de Beneficios (EOB)/Aviso de Pago Electrónico (ERA)
- Presentar un reclamo de seguro secundario
- Agregar un pago de seguro secundario
Nota: Para obtener más detalles sobre rechazos de reclamos secundarios comunes y los pasos que puede tomar para resolverlos, consulte Rechazos de reclamos comunes: Qué significan y qué acciones debe tomar.
Agregar el seguro secundario de un cliente
Si su cliente tiene un seguro secundario y planea presentar reclamaciones secundarias o registrar pagos de seguro secundario en SimplePractice, primero deberá agregar su seguro secundario a su perfil.
- Vaya al perfil de su cliente y haga clic en Editar > Pestaña Facturación y seguro.
- Haga clic en + Información de seguro.
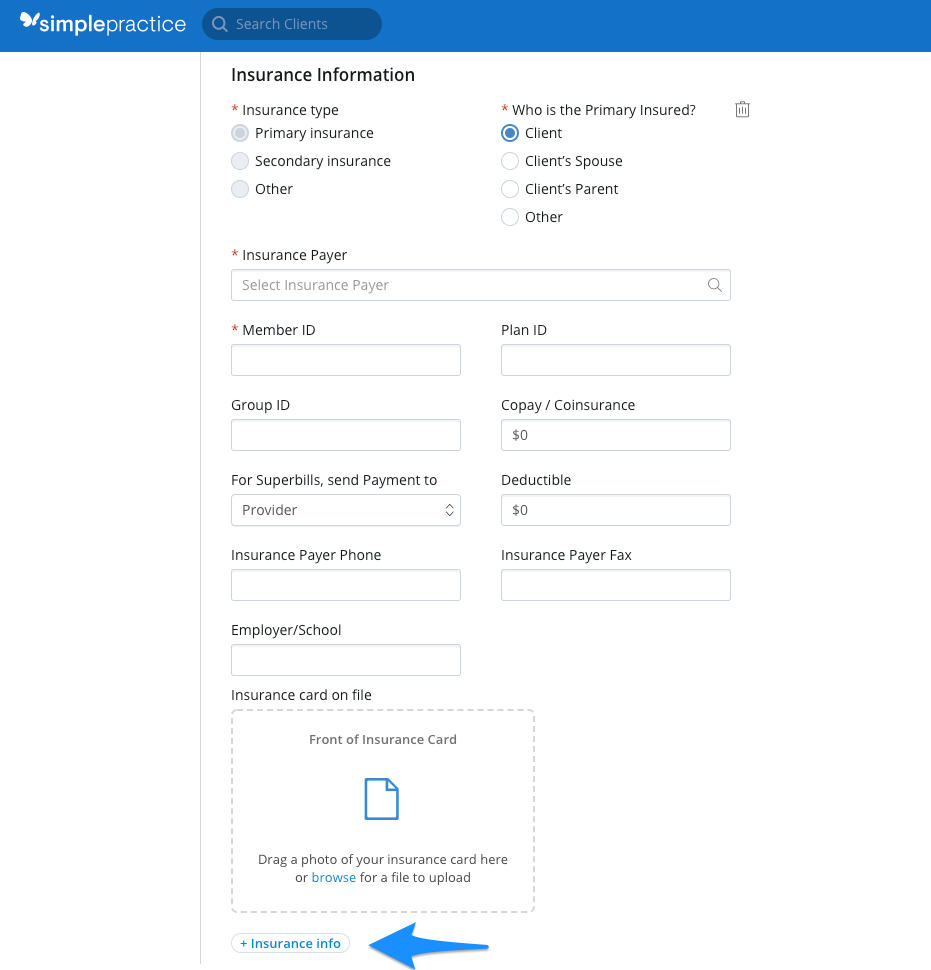
- En Tipo de seguro, seleccione Seguro secundario.
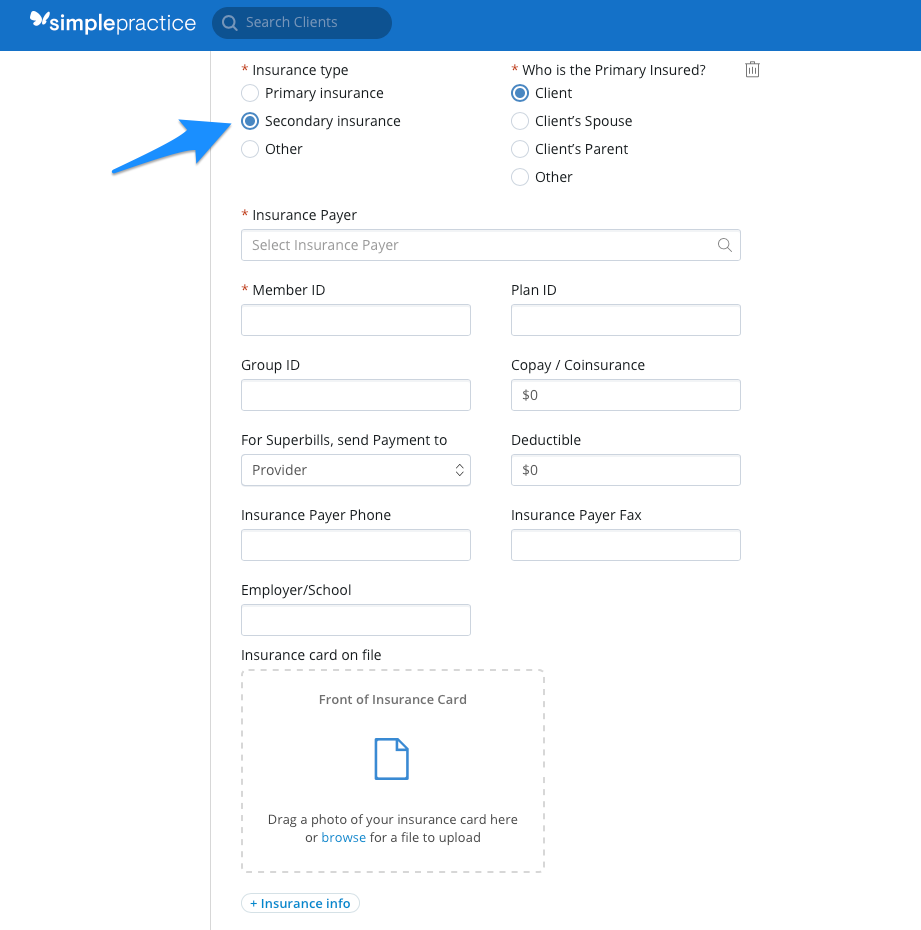
- Complete toda la información relevante y, siempre que sea posible, cargue el anverso y el reverso de la tarjeta de seguro del cliente. Consulte cargar la tarjeta de seguro de un cliente para obtener más información.
- Haga clic en Guardar.
Creación de un reclamo de seguro secundario
Dentro de SimplePractice, solo puedes crear un reclamo secundario después de haber creado con éxito un reclamo principal. El botón Crear reclamación secundaria no aparecerá en la reclamación principal a menos que el cliente tenga un seguro secundario en el archivo y hasta que la reclamación principal se encuentre en cualquiera de los estados a continuación:
- Descargado
- Recibido
- Aceptado
- Pagado
- Denegado
- Deducible
Si su reclamación principal se encuentra en uno de los estados anteriores, verá que el botón Crear reclamación secundaria aparece en la reclamación principal:
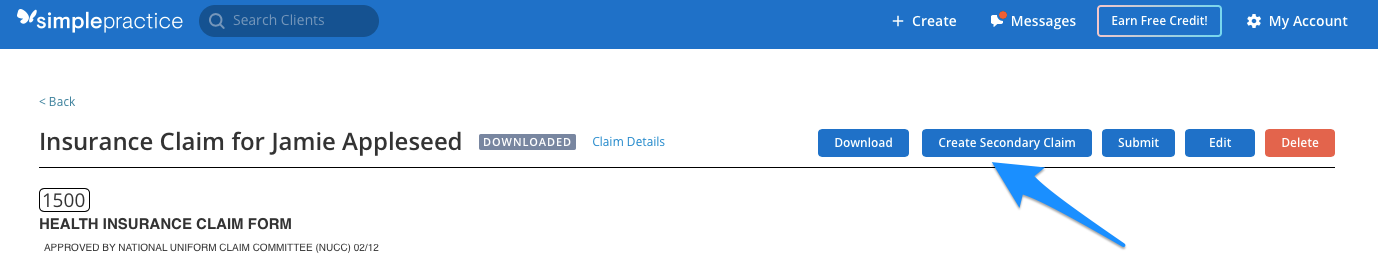
Al hacer clic en el botón Crear reclamación secundaria, se generará una nueva reclamación secundaria con la información del seguro secundario del cliente rellenada en el formulario de reclamación.

Introducción de información para presentar correctamente un reclamo secundario
Para presentar correctamente un reclamo secundario dentro de SimplePractice, necesitará un reclamo primario que el pagador haya procesado correctamente. Esto significa que a la reclamación principal se le ha dado un estado de reclamación finalizado de Pagado, Denegado o Deducible.
Nota: La reclamación en SimplePractice no necesariamente tiene que reflejar el estado de pago, denegación o deducible, ya que podrá crear y presentar una reclamación secundaria cuando la reclamación principal se encuentre en cualquiera de los estados de reclamación enumerados en la sección anterior de esta guía, pero para presentar con éxito una reclamación secundaria electrónicamente, necesita que la reclamación principal sea finalizada y procesada por el pagador principal.
Si su reclamo se encuentra en uno de estos estados finalizados, necesitará una Explicación de Beneficios (EOB) o una Notificación de Pago Electrónico (ERA) del pagador o un informe de pago simple de práctica para completar los siguientes pasos.
Importante: Debe tener la información de envío de la reclamación principal antes de presentar reclamaciones secundarias en SimplePractice. Si no está inscrito para recibir informes de pago y no tiene acceso a EOB o ERA, deberá comunicarse con el pagador principal y solicitar que se envíe uno por correo/fax o ver si tienen un portal en línea para recuperar el aviso de pago en línea.
Con el EOB principal, ERA o informe de pago, deberá incluir la información de envío necesaria en el reclamo secundario para que se procese correctamente. Esta información es utilizada por el pagador secundario para procesar la reclamación a la tasa apropiada. Sin enumerar esta información, el pagador secundario no será informado de cómo el pagador primario procesó el reclamo. La información requerida se detalla a continuación:
- Cantidad pagada por el seguro primario
- Responsabilidad restante del cliente
- La fecha en que se recibió el informe de pago, ERA o EOB
- Ajustes, que generalmente se dividen en:
- Obligación contractual (CO)
- El principal código de denegación de obligación contractual que utilizará será 45 (el cargo excede el plan de tarifas / el máximo permitido o el acuerdo de tarifas contratado/legislado)
- Responsabilidad del paciente (PR)
- Deducible (código de denegación 1)
- Coseguro (código de denegación 2)
- Copago (código de denegación 3)
- Obligación contractual (CO)
Sugerencia: Para obtener códigos de motivo de ajuste adicionales, consulte esta lista. Si alguna vez no está seguro o desea verificar antes de enviar la reclamación secundaria, comuníquese con nuestro Equipo de Éxito.
La siguiente sección explica cómo identificar cada información dentro de su informe EOB, ERA o de pago.
Lectura de un informe de pago de SimplePractice o Explicación de Beneficios (EOB)/Aviso de Pago Electrónico (ERA)
Ejemplo de informe de pago:
Si está inscrito para recibir informes de pago, una vez que el pagador haya terminado de procesar un reclamo, enviará un informe de pago a su cuenta de SimplePractice que describe el estado finalizado del reclamo.
Eche un vistazo al ejemplo de informe de pago a continuación y verá la información necesaria para presentar una reclamación secundaria descrita en azul:
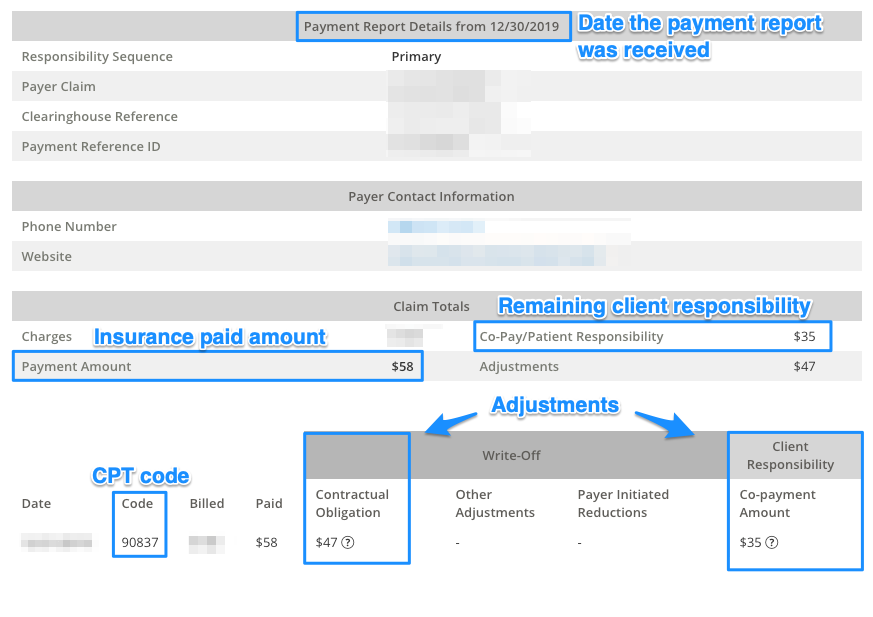
- Monto pagado del seguro primario –
- Responsabilidad restante del cliente – $35
- Fecha en que se recibió el informe de pago-18/02/2020
- Los ajustes son los siguientes:
Para ver los ajustes, coloque el cursor sobre el ? icono. Esto mostrará el código de razón en paréntesis:
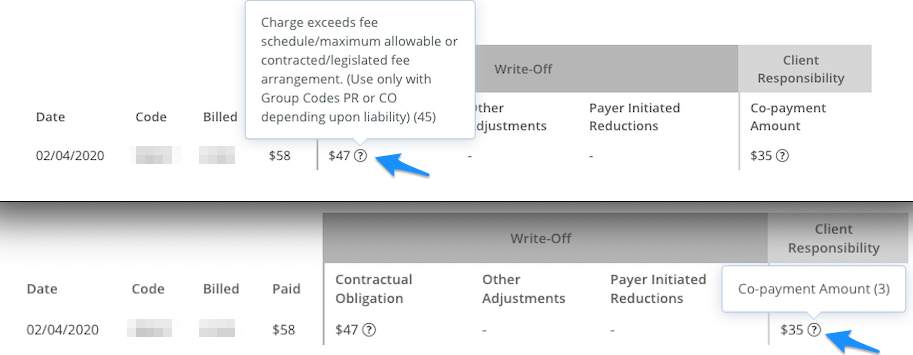
Obligación Contractual:
- Código de grupo-CO
- Código de denegación-45
- Cantidad – $47
Responsabilidad del Paciente:
- Código de grupo-PR
- Código de denegación-3
- Cantidad – $35
Ejemplo EOB:
Si no está inscrito para recibir informes de pago, debe recibir un EOB por correo o recibir ERAS electrónicamente a través de un portal de proveedores en línea o a través de otro centro de intercambio de información.
Importante: El formato de las EOB / ERAS puede variar de un ordenante a otro. Si tiene problemas para distinguir la información necesaria en una EOB/ERA, comuníquese con el pagador principal para que le ayude a aclarar la información que necesita. También puede escribir a nuestro equipo de Seguros y estaremos encantados de comunicarnos con nuestro centro de intercambio de información para ayudarlo a identificar la información necesaria.

- Cantidad pagada del seguro –
- Responsabilidad restante del cliente – $87.25
- Fecha en que se recibió EOB-04/07/2020
- Los ajustes son los siguientes:
- Obligación Contractual
- Código de Grupo – CO
- el Código de la Razón – 45
- Cantidad – $36.83
- la Responsabilidad del Paciente
- Código del Grupo – PR
- Código de Motivo – 1
- Cantidad – $83.27
- La Responsabilidad del paciente
- Código del Grupo – PR
- el Código de la Razón – 2
- Monto: $3.98
- Obligación Contractual
Una vez que haya identificado la información que necesita para presentar correctamente una reclamación secundaria, la siguiente sección de esta guía detalla dónde incluir esta información en el formulario de reclamación secundaria mejorado.
Presentar una reclamación secundaria de seguro
Si la reclamación principal que está utilizando para crear una reclamación secundaria tiene un informe de pago, toda la información necesaria se rellenará automáticamente en el formulario de reclamación secundaria. Cuando cree una reclamación de seguro secundaria, notará algunas actualizaciones en dos casillas específicas:
- Recuadro 8:

- Caja 24:

Nota: Por favor, deje la casilla 29 en blanco, al presentar reclamaciones secundarias electrónicamente en SimplePractice, nuestro centro de intercambio de información ha aconsejado que deje este campo en blanco.
Si el reclamo secundario se rellena automáticamente con la información de su informe de pago principal, querrá verificar que toda la información es correcta y en sus casillas apropiadas utilizando la información aprendida en la sección anterior y los detalles a continuación. Si está utilizando un EOB o un ERA para rellenar el formulario de reclamación secundario, revise los detalles a continuación para verificar la ubicación correcta de la información principal de EOB/ERA.
En la casilla 8, introduzca los dos datos en sus campos respectivos:
- La cantidad total pagada en la reclamación principal en el campo Paid Pagado
- La responsabilidad total restante del cliente en el campo Cantidad Restante
Nota: Algunos pagadores requerirán el Número de Reclamación del Pagador de la reclamación principal en el campo Control de Reclamación No. Si recibe un rechazo que indica «Número de Control de Reclamación de Otro Pagador – Requerido» en el mensaje de rechazo, actualice la reclamación secundaria para incluir el número de reclamación del pagador de la reclamación principal en el recuadro 8. El número de reclamación del pagador se puede encontrar en el informe de pago o EOB.
En la casilla 24, ingrese el resto de la información en sus respectivos campos:
- 1a:
- La cantidad que el seguro pagó por esa fecha de servicio en el campo Paid Pagado
- La Cantidad siempre será 1
- La fecha en que recibió el informe EOB, ERA o de pago en el campo Adj Date
- 1b:
- Ingrese el código facturado en el campo CPT/HCPCS
- Si la reclamación se facturó con un modificador, ingrese el modificador(es) en el campo Mod
- 1c:
- Introduzca todos los ajustes en sus campos respectivos con una Cantidad de 1
Después de confirmar que toda la información es correcta, haga clic en Enviar.
Agregar un pago de seguro secundario
Cuando recibe un pago de un pagador de seguro secundario, el proceso de agregar el pago no es diferente de agregar manualmente un pago de seguro de un pagador primario.
- Vaya a la pestaña Facturación del cliente y haga clic en Agregar pago de seguro.

- En la página Agregar pagos de seguro, realice los siguientes ajustes:
- En el menú desplegable Pagador, seleccione el pagador secundario correcto.
- En Asignar pagos a citas a continuación:
- Filtre el intervalo de fechas hasta la fecha de la cita.
- Seleccione el cliente correcto en el menú desplegable Cliente.
- Una vez que haya encontrado la cita, puede seleccionar el Método de pago, incluido el número de cheque o transferencia, y el monto pagado por el seguro.
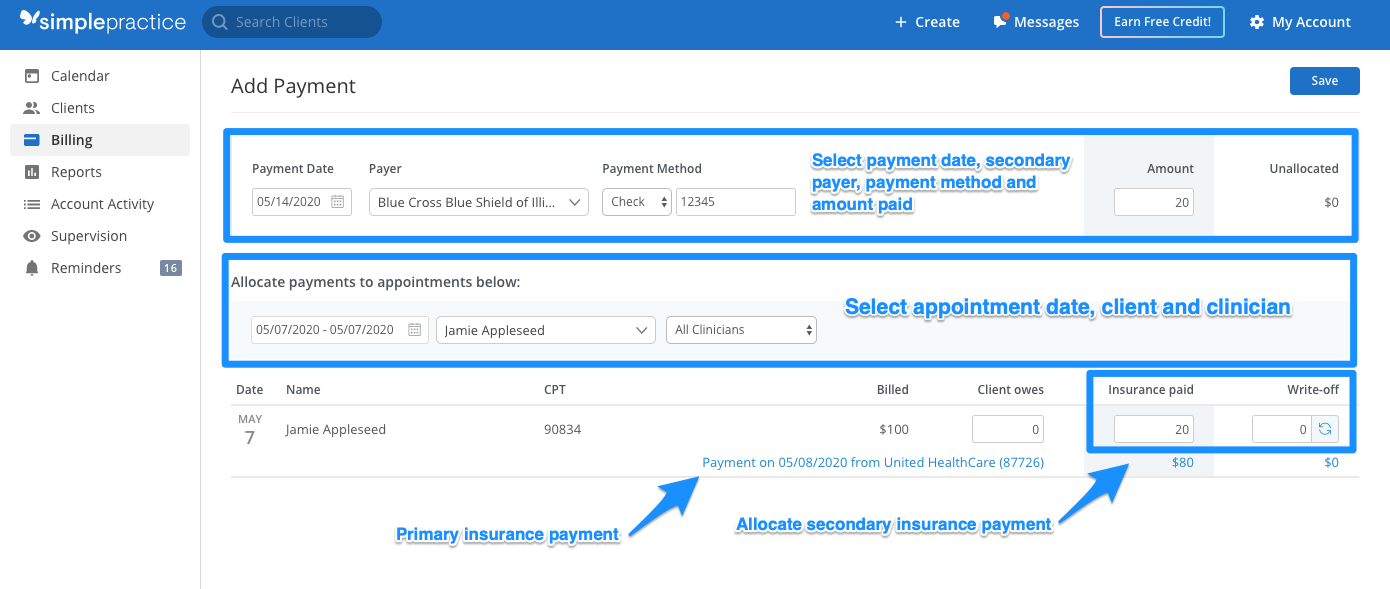
Si la responsabilidad del cliente cambia para la cita después de recibir el pago del seguro secundario, puede actualizar el monto adeudado por el Cliente y asignar el pago del seguro secundario a la columna de Seguro pagado. Si hay un impago de la cantidad restante que debe ser cancelado, usted tendrá que calcular manualmente la cantidad y entrar en la Escritura, fuera de campo.